“¿Todos los caminos conducen a Roma?” Las nuevas Guías 2018 AHA / ACC / AACVPR / AAPA / ABC / ACPM / ADA / AGS / APhA / ASPC / NLA / PCNA (1-2) para el manejo del colesterol fueron presentadas recientemente en la Reunión Científica de la Asociación Americana del Corazón (AHA) realizada en
“¿Todos los caminos conducen a Roma?”
Las nuevas Guías 2018 AHA / ACC / AACVPR / AAPA / ABC / ACPM / ADA / AGS / APhA / ASPC / NLA / PCNA (1-2) para el manejo del colesterol fueron presentadas recientemente en la Reunión Científica de la Asociación Americana del Corazón (AHA) realizada en Chicago, EEUU. Los principales fundamentos de estas nuevas Guías 2018 toman como base los resultados de los grandes estudios prospectivos aleatorizados controlados e intentan compatibilizar sus conclusiones con los distintos niveles de riesgo establecidos. Se acepta como premisa que mayores reducciones del C-LDL se acompañan de mayores reducciones en la incidencia de enfermedad aterosclerótica cardiovascular (EASCV), pero no define un límite inferior debajo del cual no habría ninguna ventaja. Los datos de beneficio con estatinas son muy robustos para prevención secundaria y también, aunque un poco menos, para prevención primaria. También ha sido realizado un análisis sistemático de la literatura más reciente para determinar la magnitud de los beneficios y eventuales daños de adicionar otros agentes modificadores del colesterol a la terapéutica con estatinas (3). El panel de expertos encontró escasa evidencia para apoyar el uso de inhibidores de la proteína de transferencia del colesterol (CETP) y ninguna evidencia para respaldar el uso de niacina adicionados a una estatina. Para el agregado al tratamiento con estatinas de ezetimibe y de los inhibidores de la PCSK9 (I-PCSK9), se pudo observar una reducción modesta del riesgo absoluto de EASCV y buenos perfiles de seguridad en los estudios prospectivos aleatorizados controlados hasta ahora concluidos; pero aún faltaría tener evidencia para el largo plazo.
En esta nueva actualización de las Guías AHA/ACC 2018 se refuerza aún más que en las versiones anteriores (4) la importancia de reducir el riesgo de por vida de EASCV mediante hábitos de vida saludables. En este sentido se recomienda un esquema dietético basado en la ingesta de vegetales, frutas, granos integrales, legumbres, proteínas saludables (lácteos parcialmente descremados, pollo sin piel, pescado/mariscos, nueces), y aceites vegetales no tropicales. Limita la ingesta de carnes rojas, dulces, y bebidas azucaradas. Esta dieta debe ser personalizada a los requerimientos calóricos apropiados, a las preferencias culturales, y ajustada en forma apropiada para otras patologías como por ejemplo la diabetes o la obesidad. Se recomienda que los adultos realicen actividad física aeróbica 3-4 veces por semana con una duración de 40 minutos por sesión que involucre una actividad de intensidad moderada a intensa. Queda resaltado que la terapéutica mediante estilo de vida saludable está particularmente indicada en el síndrome metabólico, una condición asociada a un incremento de riesgo de EASCV, diabetes y muerte de cualquier causa. Como en las Guías anteriores (4), se acepta que este síndrome está presente cuando existe el agrupamiento de tres de los siguientes cinco factores: aumento de la circunferencia de la cintura, aumento de la trigliceridemia, reducción del C-HDL, presión arterial elevada y la glucemia alterada en ayunas.
Se hace fuerte hincapié en una mayor personalización de la terapéutica y en la necesidad de discutir con el paciente las distintas opciones tomando en cuenta en lo posible sus preferencias.
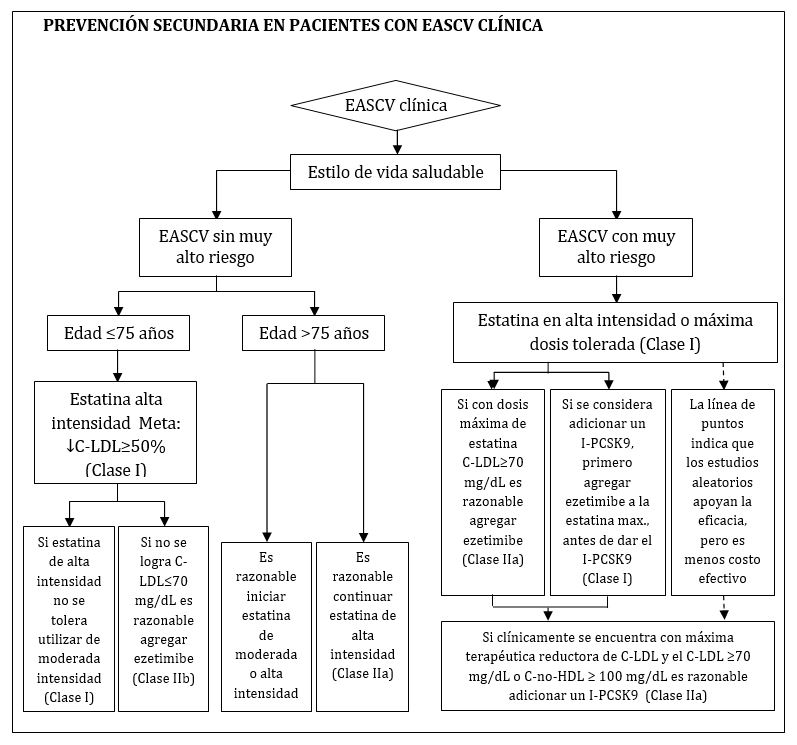
En prevención secundaria (ver apéndice), para pacientes que han tenido múltiples eventos de EASCV o en aquellos que aunque hayan tenido un solo evento tienen además otras patologías de alto riesgo y en donde su C-LDL se mantiene en 70 mg/dL o más, pese a dosis máximas toleradas de estatina; puede considerarse el agregado de ezetimibe. Si pese a este agregado el C-LDL persiste elevado se considera razonable agregar un inhibidor de la PCSK9 (I-PCSK9) ya sea evolocumab o alirocumab. Se hace la salvedad que la seguridad de estos agentes en el largo plazo (>3 años) es incierta y que su costo-efectividad es bajo si se toman en cuenta los precios de lista recomendados de mediados de 2018 en los EEUU. Esta estrategia de adicionar ezetimibe, y posteriormente, si fuera necesario, un I-PCSK9 también puede ser una herramienta a considerar para pacientes con severa hipercolesterolemia primaria.
El peligro del efecto acumulativo del colesterol elevado durante el transcurso de toda la vida queda reconocido, por lo que la identificación y tratamiento temprano de la dislipidemia puede contribuir a reducir el riesgo de por vida de EASCV. Se considera razonable realizar un perfil lipídico en niños entre los 9 y 11 años y nuevamente en jóvenes entre las edades de 17 y 21 años. Selectivamente cuando hay historia familiar de enfermedad cardiovascular es razonable obtener un perfil lipídico a partir de los 2 años de edad con el objeto de detectar hipercolesterolemia familiar (FH) u otras formas raras de hipercolesterolemia en forma temprana. En todos los niños o adolescentes que presentan niveles de C-LDL persistentemente ≥190 mg/dL o ≥160 mg/dL con presentación clínica consistente con FH debe prescribirse un estilo de vida saludable. Si no hay respuesta adecuada en 3-6 meses es razonable iniciar tratamiento con estatinas. Igualmente es razonable obtener un perfil lipídico en niños y adolescentes con obesidad u otras alteraciones metabólicas para detectar otros componentes del síndrome metabólico.
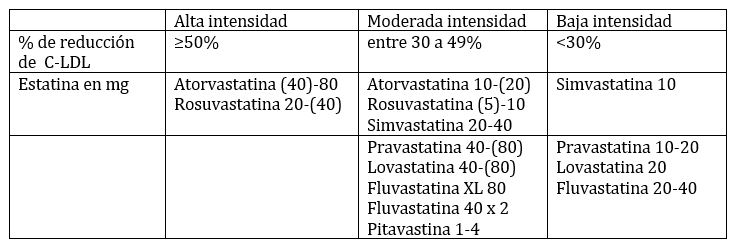
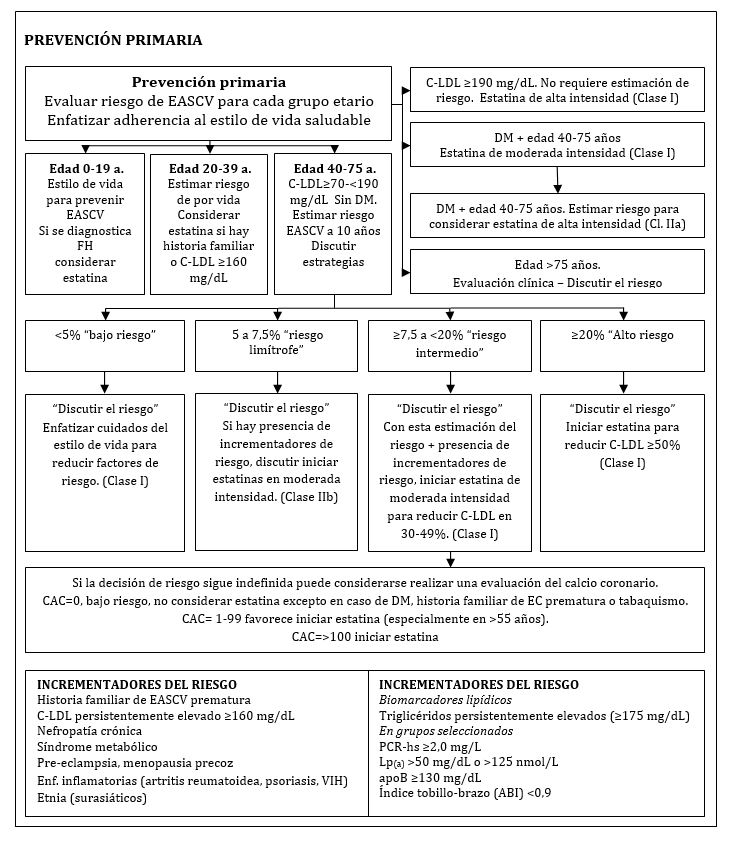
En prevención primaria (ver apéndice) las estatinas se recomiendan directamente para los pacientes con hipercolesterolemia severa (C-LDL ≥190 mg/dL) y en adultos entre 40 y 75 años de edad que tengan un mayor riesgo de EASCV (≥20%) o diabetes mellitus. En los restantes la recomendación abarca una evaluación del riesgo. Consideran que las fórmulas derivadas de estudios poblacionales tales como las Tablas de Framingham y la Ecuación derivada de la Fusión de Cohortes (PCE: Pooled Cohort Equation) tienen la limitación que la edad es tomada como factor de riesgo y con el avance de la misma tiende a dominar la calificación; de manera que se puede sobreestimar o subestimar el riesgo en el caso individual (5). De todos modos aceptan que siguen siendo la herramienta más robusta para calcular el riesgo de personas entre 40 a 75 años de edad en los EEUU. Se recomienda que esta estimación pueda personalizarse incorporando a la evaluación un grupo de incrementadores de riesgo que permitirían perfeccionarla. Entre estos se encuentran: la historia familiar de EASCV prematura, el C-LDL persistentemente elevado ≥160 mg/dL, las nefropatías crónicas, el síndrome metabólico, la pre-eclampsia, la menopausia precoz y las enfermedades inflamatorias (artritis reumatoidea, psoriasis, VIH). Igualmente están incluidos en este grupo la presencia de triglicéridos persistentemente elevados (≥175 mg/dL), PCR-hs ≥2,0 mg/L, Lp(a) >50 mg/dL o >125 nmol/L, apoB ≥130 mg/dL, índice tobillo-brazo (ABI) <0,9. Las distintas etnias también tienen una impronta al estimar el riesgo utilizando la PCE: puede subestimarse el riesgo de los surasiáticos y sobrestimarse en asiáticos orientales. En el caso de la raza negra hay una PCE diferenciada; pero no así para los hispánicos en América, para los cuales puede utilizarse la PCE para blancos no hispánicos, salvo que tengan antepasados negros, en cuyo caso se recomienda utilizar la PCE para raza negra. Finalmente para quienes estén en riesgo intermedio y no puede definirse bien su situación, un tercer paso puede ser la obtención de un escore de calcio coronario (CAC), si bien se reconoce que este método aun requiere de mayor validación. Todos estos ítems se tomarían en cuenta al momento de discutir las opciones terapéuticas con el paciente para llegar a la elección final de una conducta. Se recuerda la necesidad del monitoreo posterior de la estrategia terapéutica elegida y la necesidad de ajustar la misma si los objetivos no se cumplen.
Comparado con las Guías 2013 ACC/AHA (4) podríamos decir que el mensaje conceptual de las nuevas Guías 2018 AHA/ACC (1-2) podría sintetizarse en los siguientes puntos:
- El colesterol elevado a cualquier edad puede aumentar el riesgo de por vida de tener un evento coronario, vascular periférico o stroke, y que el paso primordial en la prevención de estos eventos es llevar un estilo de vida saludable durante toda la existencia.
- Además de considerar los factores de riesgo clásicos para establecer el riesgo mediante la Ecuación derivada de la Fusión de Cohortes, la discusión del riesgo entre médico y paciente puede incluir el análisis de factores incrementadores que permitirían una mejor personalización del riesgo individual. Para los casos de riesgo intermedio indefinido la determinación del escore de calcio coronario en adultos de 40 o más años puede inclinar la decisión clínica. El monitoreo posterior de los objetivos y los eventuales ajustes terapéuticos son parte integral de toda la estrategia.
- Las estatinas siguen siendo la medicación de primera elección y la intensidad de su prescripción debe adecuarse para producir las reducciones de C-LDL recomendadas en cada caso (ver apéndice). Se reconoce la aparición de nuevas drogas que han demostrado beneficios para personas que ya han tenido un evento de EASCV y/o están en muy alto riesgo de tener un evento. En estos casos, si después de instituir la máxima intensidad de tratamiento con estatinas y no se alcanzan los niveles deseados de C-LDL, se podrá agregar ezetimibe primero, y si fuera necesaria una mayor reducción del colesterol es razonable el agregado un I-PCSK9. Los pacientes intolerantes a las estatinas podrían recibir estos recursos.
- – Ver link AQUI
COMENTARIO:
Está claro que estas nuevas Guías 2018 AHA/ACC incorporan muchas más evidencias provenientes de estudios prospectivos aleatorizados controlados que permiten dar una mayor robustez al momento de hacer las recomendaciones, pero a expensas de hacerlas más complicadas y engorrosas. Han sido reincorporados objetivos de reducción de C-LDL para recomendar incrementar la dosis de estatinas y/o adicionar hipolipemiantes no estatinas. Pero, en lugar de haber simplificado el manejo, se ha logrado complejizar las decisiones. En especial, en la situación del médico de atención primaria, el cumplir con las recomendaciones se hace más dificultoso y menos amigable. Estas dificultades pueden superarse, por lo menos en buena parte, utilizando las herramientas interactivas disponibles en internet (ver adenda abajo).
Pese a este mayor cúmulo de evidencias aún quedan muchos puntos que requieren una mejor definición. Como muy bien expresa el panel de autores aún no se sabe bien cuál sería el límite inferior de C-LDL a partir del cual el beneficio incremental justifique los riesgos y el costo de la terapéutica adicional. En el caso de los I-PCSK9 aun no sabemos si en el largo plazo constituyen una alternativa segura y efectiva para pacientes intolerantes a estatinas o en quienes no alcanzan metas de prevención secundaria. Tampoco está definido el beneficio neto de agregar un I-PCSK9 a dosis máximas de estatinas en pacientes con severa hipercolesterolemia. Aún no estamos seguros si los beneficios de emplear estatinas en personas mayores de 75 años son superiores a los riesgos. No hay evidencias claras de cuál sería la intensidad del tratamiento con estatinas a utilizar en prevención primaria en quienes presentan factores incrementadores del riesgo. Es de esperar que haya nuevos estudios prospectivos aleatorizados controlados que puedan darnos mejores respuestas en el futuro.
La aplicación “ASCVD Risk Estimator Plus” puede bajarse sin costo a un smartphone para poder calcular el riesgo de EASCV aplicando la PCE y tener las recomendaciones de las Guías en forma inmediata. Esta herramienta es muy recomendable, resulta amigable y fácil de utilizar; ayudando un proceso que de otra manera es tedioso y poco práctico.
BIBLIOGRAFÍA
- Grundy SM, Stone NJ, Bailey AL, Beam C, Birtcher KK, Blumenthal RS, Braun LT, de Ferranti S, Faiella-Tommasino J, Forman DE, Goldberg R, Heidenreich PA, Hlatky MA,Jones DW, Lloyd-Jones D, Lopez-Pajares N, Ndumele CE, Orringer CE, Peralta CA, Saseen JJ, SmithJr SC, Sperling L, Virani SS, Yeboah J, 2018 AHA/ACC/AACVPR/AAPA/ABC/ACPM/ADA/AGS/APhA ASPC/NLA/PCNA Guideline on the Management of Blood Cholesterol, Journal of the American College of Cardiology (2018), doi: https://doi.org/10.1016/j.jacc.2018.11.003
- Grundy SM, Stone NJ, Bailey AL, Beam C, Birtcher KK, Blumenthal RS, Braun LT, de Ferranti S, Faiella-Tommasino J, Forman DE, Goldberg R, Heidenreich PA, Hlatky MA,Jones DW, Lloyd-Jones D, Lopez-Pajares N, Ndumele CE, Orringer CE, Peralta CA, Saseen JJ, SmithJr SC, Sperling L, Virani SS, Yeboah J, 2018 AHA/ACC/AACVPR/AAPA/ABC/ACPM/ADA/AGS/APhA ASPC/NLA/PCNA Guideline on the Management of Blood Cholesterol: Executive Summary, Journal of the American College of Cardiology (2018), doi: https://doi.org/10.1016/j.jacc.2018.11.002
- Wilson PWF, Polonsky TS, Miedema MD, Khera A, Kosinski AS, Kuvin JT, Systematic Review for the 2018 AHA/ACC/AACVPR/AAPA/ABC/ACPM/ADA/AGS/APhA/ASPC/NLA/PCNA Guideline on the Management of Blood Cholesterol, Journal of the American College of Cardiology (2018), doi: https://doi.org/10.1016/j.jacc.2018.11.004.
- Stone NJ, Robinson JG, Lichtenstein AH, Bairey Merz CN, Blum CB, Eckel RH, Goldberg AC, Gordon D, Levy D, Lloyd-Jones DM, McBride P, Schwartz JS, Shero ST, Smith SC Jr, Watson K, Wilson PWF. 2013 ACC/AHA guideline on the treatment of blood cholesterol to reduce atherosclerotic cardiovascular risk in adults: a report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines. J Am Coll Cardiol 2014;63:2889–934.
- Lloyd-Jones DM, Braun LT, Ndumele CE, Smith Jr SC, Sperling LS, Virani SS, Blumenthal RS, Use of Risk Assessment Tools to Guide Decision-Making in the Primary Prevention of Atherosclerotic Cardiovascular Disease, Journal of the American College of Cardiology (2018), doi: https://doi.org/10.1016/j.jacc.2018.11.005.
APENDICE.
NIVEL DE INTENSIDAD DEL TRATAMIENTO CON ESTATINAS
1 comment








































1 Comment
Ines Urbaez
octubre 15, 2019, 7:33 pmSooy Medico Internistas y las enfermedades cardiovasculares constituyen una de las piedras angulares de nuestro ejercicio
REPLY